زخم وریدی و واریس
آناتومی و فیزیولوژی وریدها:
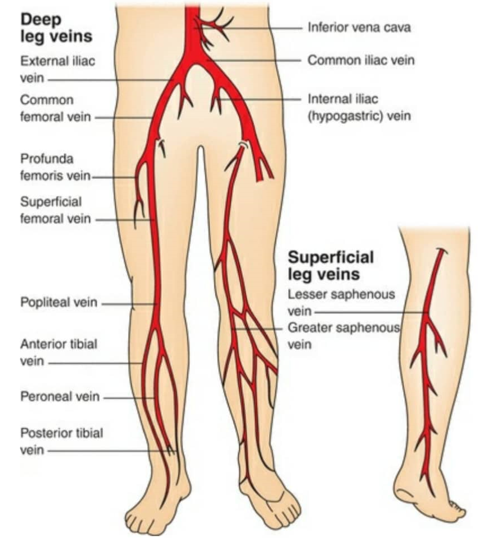
وریدهای اندام های تحتانی شامل: وریدهای عمقی، وریدهای سطحی، وریدهای پرفوراتور (سوراخ کننده)
سیستم وریدی سطحی که همچنین به آن سیستم وریدی صافن نیز می گویندد ؛ چرا که دو ورید بزرگ این سیستم سیاهرگ صافن بزرگ و سیاهرگ صافن کوچک است. وریدهای پرفوراتور وریته سوراخ کننده علت نامگذاری آنها به خاطر سوراخ کردن فاسیای عمقی عضلات برای اتصال وریدهای سطحی به ورید های عمقی می باشد . تعداد ورید های پرفوراتور میتواند خیلی متغیر باشد یک فرد ممکن است در پایین زانو ۲۰۰ عدد و در بالای زانو ۲۰ عدد از این ورید ها داشته باشد.
بیماری هایی که موجب اختلال عملکرد دریچه ها میشوند شامل :
۱) فقدان مادرزادی دریچه
۲) DVT (deep vein thrombosis) ترومبوز ورید های عمقی
۳) فلبیت
۴) آترزی دریچه (فقدان دریچه )
۵) venous engorgement ( (افزایش بار ورید )
۶) هایپرتانسیون ورید
بیماری های وریدی و زخم وریدی :
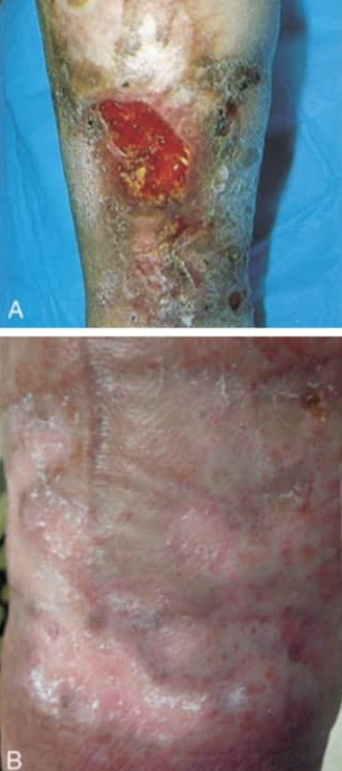
زخم( اولسر ) های وریدی زایده های پوستی و زیر پوستی مزمن هستند که معمولاً در نواحی اندام های تحتانی در قبل از تیبیال ، بالاتر از قوزک پا superamalleolar ) ) در مچ پا و جا هایی که ورید های پرفوراتور هستند، دیده می شوند .
قبل تر ها به زخم های وریدی «استاز وریدی » میگفتند چرا که فکر میکردند علت این زخم ها به خاطر تجمع خون در ورید هاست . که بعد ها مطالعات نشان داد که افزایش فشار ورید ها تاثیر بیشتری نسبت به استاز وریدی در این زخم ها داشت ، و علت بهبود نیافتن این زخم ها هستند . DVT در گسترش این زخم ها موثر است که امکان دارد تا مدت ها قبل از تظاهر زخم تشخیص داده نشود . سه مشخصه مهم از مهم ترین ویژگی های عملکرد ورید شامل :دریچه های نا کارآمد، ویژگی های فیزیکی دیواره ورید ، و عملکرد طبیعی پمپ ماهیچه کاف می باشد .
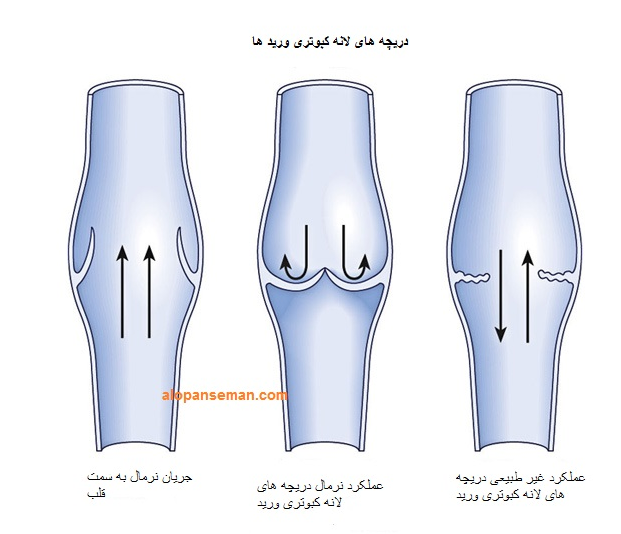
با کاهش کارآمدی دریچه ورید ، ورید های دیگر با جریان کند مویرگی به تنهایی پر نمیشوند . رفلاکس یا برگشت خون reflux or backflow or retregrade) ) خون وریدی در طول استراحت پمپ عضله کاف رخ می دهد ، که باعث می شود از کاهش فشار وریدی و پر شدن سریع ورید (کمتر از ۲۰ ثانیه ) جلوگیری کند . این افزایش فشار خون ورید در ورید های عمقی و نارسایی پمپ عضله کاف روی ورید های سطحی و ورید های پرفوراتور هم تاثیر میگذارد .
در نتیجه عملکرد دریچه های وریدی ناکارآمد،هایپرتانسیون وریدی رخ میدهد که به نام CVD شناخته میشود . عواملی که باعث ناکارآمد شدن این دریچه ها میشوند شامل عواملی که به طور مستقیم باعث آسیب دریچه ها میشوند و عواملی که باعث گشاد شدن ورید میشوند.گشاد شدن رگ باعث میشود که لت های دریچه کنار هم چفت نشوند . اختلال در کار دریچه ها باعث میشود که جریان یکطرفه خون به طرف قلب، به جریان های دو طرفه تبدیل شود و نیروی گرانش بر قسمتی از این جریان یکطرفه تاثیر بگذارد. که باعث رفلکس خون به ورید های سطحی و مویرگ ها شود و باعث ایجاد خیز یا اِدم گردد .
ورید های عمقی که به طور کامل تخلیه نشده اند ، افزایش فشار دارند. که باعث ایجاد مقاومت در درناژ خون در ورید های سطحی میشود . مقاومت در جریان خون باعث ایجاد تجمع خون و گشادی ورید های سطحی و پرفوراتور میشود ، که باعث کاهش عملکرد دریچه ها ی ورید میگردد .نارسایی دریچه ها باعث جابه جایی وارونه جریان خون پرفشار در ورید های عمقی میگردند .
پس اختلال در فشار وریدی ، اختلال در پمپ عضله کاف و ناکارآمدی دریچه های وریدی باعث ایجاد هایپرتانسیون منتشره در ورید ها میشود و ایجاد زخم وریدی نتیجه مستقیم هایپرتانسیون منتشره وریدی از CVDاست .
در میان عضلات موثر بر برگشت خون وریدی اندام های تحتانی (پا،ساق ، ران) ، پمپ عضله کاف (ساق ) مهم تر از بقیه است .
دسته بندی بیماری های وریدی
کلاس بندی CEAP برای بیماری های مزمن ورید اندام های تحتانی


عناصر کلیدی برای تاریخچه بیماران با زخم وریدی
اختلال عملکرد دریچه های وریدی


پرفیوژن شریانی
در ۱۰ الی ۲۰ درصد بیماران با مشکلات وریدی ، نارسایی های شریانی وجود دارد.(WOCN 2011)
درنتیجه در تمام بیماران با زخم وریدی،باید ABI شاخص پایی _بازویی ankle_brachial index) )گرفته شود . که مشخص شود چه درجه از نارسایی شریانی وجود دارد . ABI های 0/8 و کمتر به معنی وجود نارسایی های شریانی است. پس این زخم ها زخم های وریدی/شریانی هستند. این یک ارزیابی اولیه مهم است چون کمپرس درمانی برای زخم های وریدی حیاتی است اما برای بعضی بیماران منع مصرف دارد . توصیه میشود که در بیماران با ABI بیشتر از 0/5 و کمتر از 0/8 کمپرس نظارت شود.
اِدم یا خیز :
ادم یک شاخص کلاسیک بیماری های وریدی ، بخاطر ترکیبی از دو عامل اتساع بستر مویرگی و افزایش فشار داخل مویرگی است . شدت ادم از یک بیمار به بیمار دیگر و در طول زمان های مختلف روز فرق دارد . بیشترین ادم , ادم گوده گذار است که بالا نگه داشتن اندام بهتر میشود . در طولانی مدت و به تدریج فیبروز شدن بافت نرم ، ادم گوده گذار به اصطلاح brawny و سفت میشود که دیگر ویژگی های ادم گوده گذار را ندارد . پس ویژگی های ادم سرنخی برای بیماری های زمینه ای است. ادم وریدی ابتدا قسمت پایینی پا بین مچ پا تا زانو را درگیر میکند اما بر خلاف آن لنف ادم و لیپ ادم کل اندام را درگیر میکند . اندازه گیری محیط اطراف عضله کاف و ناحیه Gaiter ، متد دیگری برای بررسی ادم است، مخصوصاً اگر یکطرفه باشد . تغییرات در اندازه محیط آنها باعث میشود که یک اندیکاسیون کمپرس درمانی مناسب در نظر بگیریم. (Kimmel and Robin 2013 )
این اندازه گیری ها هنگامی که کمپرس تعویض میشود معمولاً به صورت هفتگی انجام میشود.
لیپودرماتواسکلروزیس(LD)
لیپودرماتواسکلروزیس یا LD اصطلاحی است که برای توصیف فیبروز و «سخت شدگی » بافت نرم در قسمت های پایین پا است ، که در نارسایی های وریدی بلند مدت دیده میشود . فیبروز باعث محدودیت های در ناحیه آسیب دیده میشود که شدیداً با بافت طبیعی اطراف آن ناحیه متفاوت است و با لمس آن ناحیه یک بافت سفت چوب مانند حس میشود .
گمان میشود که این تغییرات فیبروتیک که حاصل ته نشینی ترکیبی از فیبرین ، کمبود فیبرونولوزیس ، و ته نشینی کلاژن در پاسخ به فاکتور های رشد تولید شده توسط گلوبول های سفید است .
واریکوزیس و تالنژکتازیا (ورید عنکبوتی)
سیاهرگ های واریسی ، پیچ خورده، و متورم اند که ظاهری آبی رنگ ، نزدیک به سطح پوست دارند. ممکن است تخریب و ضربان داشته باشد . باعث ورم پا میشود و باعث احساس سنگینی میشود . بیشتر در پشت ساق و در پشت قسمت میانی دارد دیده میشود . واریس مقدم بر ناکارآمدی دریچه است و به نظر میرسد که گسترش آن بخاطر عوامل ساختاری و بیوشیمیایی دیواره ورید باشد .
و علت آن برگشت خون از ورید های عمقی به ورید های سطحی است . ورید های متورم و باد کرده به دو شکل اند ورید های واریسی و ورید های تار عنکبوتی .
ورید های واریسی بزرگتر بوده و به رنگ آبی و اغلب در سطح پوست و به صورت پر پیچ و خم دیده میشوند . ورید های عنکبوتی (تالنژکتازیا) کوچک ترند و شبیه تار های عنکبوت به نظر میرسند و رنگ آنها آبی یا قرمز است. این ورید ها به سطح پوست نزدیک تر بوده و درد وتورم ندارند . ظاهر ورید عنکبوتی به خاطر اتساع مویرگ های زیرپوستی کوچک است .
زخم های آتروفی بلانش
از هر سه بیمار LEVD در یکی از آنها زائده های آتروفی بلانش دیده میشود . و در خانم ها نیز شایع تر است (sreedharan 2011) این زخم ها لزج با پلاک های سفید نازک ، بافت آتروفی «خال دار » با رگ های پیچیده بر روی مچ پا یا پا با حاشیه رنگ آمیزی هموسیدرین . بیماری زایی آن ناشناخته است و بیوپسی توصیه نمیشود .(sread haren2011 )
گاهی اوقات با اسکار زخم های بهبود یافته اشتباه گرفته میشود ، این یافته های کلینیکی در زخم های پا برجا یافت میشود . تشخیص سریع آن مهم است ، با برنامه ریزی این نواحی را ازخطر زخم آتروفی نازک اپیدرم حفظ نمود .
زخم های این نواحی معمولا کوچک ، بسیار دردناک ، و به سختی بهبود می یابند .
از مصرف استروئید های موضعی خودداری شود چرا که آسیب بیشتری به پوست بسیار شکننده آن وارد میکند .
درماتیت وریدی
معمولاً در افراد میان سال و مسن دیده میشود . اغلب عارضه زود هنگام پوستی افراد با CVD است. بروز درماتیت وریدی شامل اسکال ، کراست یا کبره ، آبکی ، قرمزی ، اروزیون (زخم سطحی با از بین رفتن قسمتی یا کل اپی درم ) و خارش زیاد . علائم ممکن است حاد یا مزمن باشد و ممکن است در یک پا یا هر دو پاظاهر شود . التهاب درماتیت وریدی اغلب با سلولیت اشتباه گرفته می شود .
تمایز بین درماتیت و سلولیت
ویژگی های زخم وریدی
در ناحیه gaiter و اطراف قوزک پا ( medial malleolus) بخاطر وجود بیشترین فشار هیدرواستاتیک در این نواحی شایع است . به صورت تیپیک این زخم ها کم عمق با ترشحات متوسط تا زیاد هستند . بستر زخم میتواند قرمز گلگون با اسلاف زرد و چسبناک و بافت گرانوله باشد .( WOCN,2011) زخم های عمیق و با قابل دید بودن تاندون ، احتمالاً منشأ وریدی ندارند . زخم های وریدی معمولا حاشیه های نا منظم و بافت اطراف زخم ( priwound) ماسره ، کراست ، اسکال ، اِدم ، یا هایپرپیگمنتاسیون دارد . (WOCN 2011 )
ارزیابی های تشخیصی
بیماران با زخم های CVI (نارسایی های مزمن وریدی) ، بیمار در ابتدا باید از لحاظ نارسایی های شریانی بررسی شود . چون استفاده از محصولات کامپرشن ممکن است در حضور بیماری های شریانی منع مصرف داشته باشد یا اینکه درمان را اصلاح کنیم .
برای بیماری های شریانی وجود یا عدم وجود نبض دورسال پدیس و تیبیال خلفی به تنهایی ملاک نیست ،
ABI (ankle_brachial test ) باید انجام شود .
بیماری های شریانی با ABI های کمتر از 0/8 و TBI کمتر از 0/6 توصیه می شود . نارسایی های وریدی نتیجه رفلاکس های وریدی یا انسداد های وریدی است . نارسایی های وریدی نتیجه ی رفلاکس های وریدی های انسداد های وریدی است . تست های تشخیصی غیر تهاجمی نیز برای مشخص کردن این دو مورد است .
از قدیم از تست تورنیکه ، فتوپلی تیسموگرافی (PPT) یا همان تغییر حجم سنجی نوری و وِنوگرافی استفاده میشده است . فشار اکسیژن پوستی و فشار های سیستولیک سگمنتال و ABI نیز کمک کننده است .
سونوگرافی داپلکس (duplex ultrasound ) جای این تست ها را گرفته است . (Meissner 2009) که یک روش غیر تهاجمی است و دقت بالایی هم دارد . اسکن سونوگرافی داپلکس در دو پوزیشن سوپاین و ایستاده ، اطلاعات آناتومیکی و فیزیولوژیکی مربوط به انسداد وریدی یا رفلاکس وریدی بدست می آور(AAWC 2014) سونوداپلکس به فرد اجازه میدهد که بیش از نیم ثانیه از رفلاکس را دنبال کند .
مزیت سونو داپلکس مشخص کردن محل ترومبوزیس با دقت بالاست . یافتن رفلاکس وریدی ممکن است بر گزینه های درمان تاثیر بگذارد. معایب این تست این است که به طور منصفانه زمانی که برای ارزیابی کامل هر پا گذاشته میشود یک تا دو ساعت طول میکشد .
تصاویر بدست آمده در سونو مشخص میکند که جریان خون کجا کند یا متوقف میشود و این میتواند به این معنی باشد که لخته خون وجود دارد . سونو داپلکس در موارد زیادی موفق و دقیق است اما در یافتن رگ های باریک و کوچک لگن و پشت ساق خوب عمل نمیکند .
مدیریت زخم وریدی
اقدامات کلیدی برای اصلاح اقدامات زمینه ای نارسایی وریدی و هایپرتانسیون وریدی ، شامل اصلاح لایف استایل و استفاده از محصولات کامپرشن یا همان فشار درمانی است . درمان دارویی و درمان جراحی نیز
نقش کلیدی در درمان ایفا میکنند . یک برنامه درمانی جامع برای بیماران وریدی چندگانه است و شامل : برنامه تغذیه ای ، ورزش ، کامپرشن ها ، جراحی ورید و مراقبت های حرفه ای زخم می باشد .
بالا نگه داشتن اندام در زخم وریدی
استراتژی ساده اما پر کاربری است . برای همه ی بیماری های با نارسایی وریدی استفاده شود. اما برای بیمارانی که منع مصرف استفاده ازکامپرشن دارند نقش کلیدی تری دارند .
بیماران باید دراز بکشند و اندام آسیب دیده را بالاتر از سطح قلب به مدت یک تا دو ساعت ، ۲ بار در روز و هنگام خواب بالا نگه دارند .
این پوزیشن ممکن است برای افراد چاق دشوار باشد . بیماران باید موکدا از ایستادن های طولانی و یا نشستن طولانی مدت با پای آسیب دیده پرهیز کنند . باید با پیاده روی های مقطعی در میان زمان های ایستادن طولانی ، فشار وارده را تقسیم کنند .
ورزش در افراد با زخم وریدی
عملکرد نرمال عضله کاف برای بازگشت سیاهرگی واجب است ، و انقباض عضله کاف به یک مچ پای قابل تحرک و توانایی خم شدن ۹۰ درجه به پشت را نیاز مند است . بیمار بدون قابلیت تحرک یک چالش برای درمانگران محسوب میشوند . بیمار با محدودیت حرکتی باید به فیزیوتراپ مراجعه کند که ارزیابی شود که آیا بیمار میتواند دوباره راه برود و با تمرینات محدوده ی حرکت و توانایی کشیدن مچ پا را افزایش دهد . (Burrows et Al ,2007 ) تمرینات خانگی و تمرینات کششی میتواند عملکرد پمپ عضله کاف را بهبود ببخشد . بیماران با نارسایی ورید را باید به انجام پمپ کافی تشویق کرد و فشار نشستن و ایستادن ها را با پیاده روی تقسیم کنند . برای بیماران با قابلیت تحرک ، قدم زدن در دستور کار قرار گیرد .
کنترل وزن در افراد با زخم وریدی
چاقی در بازگشت خون وریدی اختلال ایجاد میکند ، پس یک ریسک برای LEVD می باشد . چاقی بی رویه باعث میشود که بیمار به خوبی از محصولات کامپرشن درمانی استفاده نکند و یا نمیتواند از نششتن بی رویه جلوگیری کند .
آموزش به بیمار در رابطه با رابطه چاقی و بیماری های وریدی ضروری است و افراد با اضافه وزن تحرک کمتری دارند در نتیجه پمپ عضله کاف به خوبی کار نمی کند . بیماران با اضافه وزن باید به متخصص تغذیه ارجاع داده شوند .
دارو درمانی زخم وریدی
دارو درمانی زخم های وریدی بر حسب فرضیه های نارسایی وریدی داده می شود . و از دارو ها برای کنترل علائم خفیف تا متوسط و درمان زخم های وریدی تجویز میشوند. فعالیت نامناسب گلوبول های سفید در CVD میتواند باعث گسترش زخم وریدی شود . (Coleridge-smith et Al 2005)
دیورتیک ها کورتیکواستروئیدهای موضعی اِدم و درد را در کوتاه مدت کاهش میدهد . اما توصیه میشود که به صورت بلند مدت استفاده نشود . مکمل های گیاهی نیز پاسخ التهابی به هایپرتانسیون وریدی را کاهش میدهند، اما تحت لیسانس FDA آمریکا نیستند و از نظر اثر گذاری و ایمن بودن متفاوت اند . اضافه کردن آسپرین تراپی به محصولات کامپرشن درمانی در افراد با زخم پا (VLU ) میتواند کمک کننده باشد اگر منع مصرف نداشته باشند . (Kimmel and Robin 2013) . مشخص شده که مصرف آسپرین با دوز ۳۰۰ mg به صورت روزانه مدت زمان زخم وریدی را کاهش می دهد (del Rio 2013 ) . با مصرف سیستمیک آسپرین و پنتوکسی فیلین مشخص شده که سرعت بهبود زخم را افزایش میدهند ، همچنین مشخص شده که آنتی بیوتیک تاثیری بر سرعت بهبودی ندارند (poynter 2013 )
مواد دارویی زیادی برای اثر گذاری بر مدیریت زخم وریدی ثابت شده است . سه ماده ی ثابت شده از لحاظ اثر گذاری شامل :
۱) پنتوکسی فیلین یا (Trental )
۲) عصاره فلاونوئید های خالص شده و میکرونایز شده
Micronized purified flovonoid fraction (MPFF) (Daflon)
۳) عصاره دانه شاه بلوط
Horse chestnut seed extract (HCSE)
فشرده درمانی (compression therapy )
یک درمان استاندارد برای نارسایی های مزمن وریدی است .
نارسایی وریدی مرتبط است با فشار هیدرواستاتیک ورید های پا ، فشرده درمانی برای کاهش این فشار هیدرواستاتیک و کمک به بازگشت خون وریدی استفاده میشود . (Olyaie et al 2013 ) . رپ ها (wraps) ، بانداژ ها ، پوشاک و گاها دستگاه هایی برای فشرده درمانی استفاده میشود .
رَپ ها محصولاتی هستند که مخصوصاً اطراف اندام های تحتانی پیچیده میشوند .
در اروپا بیشتر از بانداژ بجای رپ و پانسمان های فشاری استفاده میشود. پوشاک فشاری گارمنت (garment) به محصولاتی گفته میشود که پوشیدنی هستند مانند جوراب فشاری، دستگاه فشار متناوب پنوماتیک نیز تنها وسیله ای است که دارای موتور است . مطالعاتی نشان داد که سرعت بهبود با کامپرشن های رپ در مقایسه با بدون آن بهتر بود همچنین مطالعات نشان داده که فشار درمانی چند لایه از تک لایه بهتر است . محصولات کامپرشن فشار خارجی را از ابتدای انگشت پا تا زانو اعمال می کنند که پمپ عضله کاف را در حین جا به جا شدن اعمال میکند . افزایش فشار بافت بینابینی باعث ایجاد مقاومت در برابر نشت مایعات به بافت و برگشت مایعات بینابینی به داخل رگ های خونی و لنفی می گردد ، در نتیجه از ادم جلوگیری می کند . فشرده سازی در ورید های سطحی در عملکرد طبیعی و چفت شدن دریچه ها اثر مثبت دارد: همچنین باعث بهبود شدن جریان خون می گردد ، همچنین نشت و تجمع گلوبول های سفید را کاهش می دهد . (Weingarten ,2011 )
اشکال کامپرشن (فشرده درمانی)
در اشکال مختلفی در بازار موجود اند که هر کدام مختص شرایط خود است . فشار کامپرشن تراپی یا به صورت فشار مداوم (استاتیک ) یا به صورت متناوب (دینامیک) است . محصولاتی که در جای خود نگه می دارند و بعد از چند روز آن را بر میدارند یا فقط در شب ها استفاده می شوند ، جزو دسته ی فشار مداوم اند . محصولاتی که فشار متناوب اند روزانه دو سه بار به مدت ۱ تا ۲ ساعت با فاصله استفاده می شوند . محصولات فشار متناوب برای بیمارانی است که نمیشود از فشار مداوم برای آنها استفاده کرد و یا تحمل استفاده از آن را ندارند.
اندیکاسیون ها برای انواع کامپرشن ها

تقسیم بندی دیگر کامپرشن ها بر اساس ماده مصرفی در آن است که به دو دسته (الاستیک و غیر الاستیک) تقسیم میشود . محصولات الاستیک هم در هنگام استراحت و هم در هنگام جابهجایی فشار خارجی وارد می کند و برای بیمارانی که تحرک کافی دارند گزینه مناسبی است و در هنگام استراحت فشار کمی وارد میکند و در هنگام جا به جا شدن فشار زیادی با انقباض عضله وارد میکند . و موقع جا به جا شدن منبسط نمی شود و هنگام راه رفتن که عضله منبسط می شود در مقابل بانداژ بانداژ یا پانسمان فشاری، فشار وارد میکند .
محصولات غیر الاستیک میتوانند یکبار مصرف یا چند بار مصرف باشند . چند بار مصرف ها wrap ها یا پوشیدنی های بدون چسب هستند . محصولات چند بار مصرف wrap در هنگامی که بیمار wrap های چند لایه را برای زخم یا ادم نمیتوانند تحمل کنند می توان استفاده کرد . Wrap های با کشسانی کم کامپرشن کمی را در مقایسه با کامپرشن های چند لایه اعمال می کنند . میزان فشرده سازی که در نارسایی های وریدی ( که برای کنترل هایپرتانسیون و جلوگیری از تشکیل ادم است ) اعمال میشود،۳۰ تا ۴۰ میلی متر جیوه در مچ پا است. بعضی از درمانگران میزان فشار بیشتری (۴۰_۵۰ mmHg ( برای بیماران با نارسایی شدید وریدی درنظر میگیرند. بعضی از بیماران با فشار های بالا راحت نیستند، در این موارد از فشار های کمتر استفاده میشود .
گستره فشار ها به این شکل اند : (WOCN 2014)
![]()
بسیاری از کامپرشن رپ ها ، برای تنظیم فشار یا کشش اندیکاتور دارند . اندازه گیری فشار وارد شده به وسیله دستگاه برای درمانگرانی که بیماران با زخم های میکس شریانی و وریدی دارند توصیه می شود . (Marstone 2011)
بیماران با کامپرشن برای هایپرتانسیون وریدی باید بدانند که کامپرشن برای کل زندگی است ، و این درمانی نیست که بعد از بهبودی زخم یا اِدم آن را دیگر ادامه نداد . هنگامی که بیماران این درمان را ادامه نمی دهند ۱۵ تا ۷۰ درصد بازگشت مجدد این زخم گزارش شده است . (Kimmel and Robin 2013)
توصیه میشود که ABI هر سه ماه یکبار تکرار شود .
کانتر اندیکاسیون ها ( منع مصرف ها ) برای کامپرشن تراپی (فشرده درمانی)
کامپرشن در بیماران با ترومبوز وریدی درمان نشده در اندام های تحتانی و نارسایی قلبی جبران نشده ،هنگامی که مایعات بیمار مانیتور نشده ، کانتراندیکاسیون دارد . کامپرشن مدرج برای پای دارای اِدم ، تحرک برگشت مایع بینابینی به سیستم گردش مواد را تسهیل میکند، به طور بالقوه حجم پره لود را افزایش داده و ادم ریوی را تسریع می کند . Collin and seraj 2010 ) )
در طول درمان ابتدایی حاد ، نارسایی احتقانی قلب (CHF) ، کامپرشن ها ممکن است با دارو های مدر داده شود : اگرچه، تعادل مایعات، الکترولیت ها و صدا های ریوی باید با دقت مانیتور شوند . در بعضی از کیس ها کامپرشن های مداوم در حضور بیماری های عروقی محیطی شدید، کانتراندیکاسیون دارد (ABI<0/6) چونکه فشار استاتیک یا مداوم روی بافت باعث اختلال بیشتر پرفیوژن بافت است که نتیجه آن بافت مرده و ایسکمیک است .(marstone 2011 ) .

برای بیماران شریانی با شدت متوسط (ABI>0/5 to >0/8) ، کامپرشن های با فشار متوسط در نظر گرفته می شود . و ABI های کمتر از 0/5 مطلقا استفاده از آن ممنوع است .
کامپرشن رپ wrap یا بانداژ فشاری
رپ ها جزو شایع ترین کامپرشن ها هستند ، مخصوصا در فاز ابتدایی درمان وقتی که حجم اندام بخاطر کاهش اِدم به سرعت در حال تغییر است. رپ ها می توانند تک لایه یا چند لایه باشند . رپ ها تک لایه حاوی یک لایه ولی چند لایه می تواند دو لایه ، سه لایه یا چهار لایه باشد که روی اندام نصب می کنند . همه ی رپ ها چه الاستیک چه غیر الاستیک لایه بانداژ دارند ؛ اجزای رپ های دو لایه: علاوه بر لایه بانداژ یک لایه پشم ارتوپدی روی پوست و زیر بانداژ رپ یا یک استر لوله ای روی بانداژ رپ دارند . اجزای رپ های سه لایه شامل : لایه پشم ارتوپدی ، رپ بانداژ و استر لوله ای . ۴ لایه ای شامل : پشم ارتوپدی، بانداژ حمایتی کِرِپ ، بانداژ رپ ، و یک بانداژ خود چسب، سیستم چند لایه با بانداژ الاستیک ، به نظر کارآمد تر از آنهایی است که بانداژ غیر الاستیک دارند . معمولاً کامپرشن رپ ها توسط افراد حرفه ای نصب می شوند و ۳ تا ۷ روز در محل باقی می مانند. معمول ترین رپ های مورد استفاده، رپ های خمیری غیر الاستیک، رپ های الاستیک چند لایه و بانداژ های غیر الاستیک تک لایه (با کشسانی کم )
در یک تحقیق ثابت شد که سیستم های چند جزئی بهبودی بهادری نسبت به سیستم های تک جزئی دارند .
(Kimmel and Robin 2013 ) اگرچه بهترین کامپرشن ، کامپرشنی است که بیمار بتواند به طور مداوم از آن استفاده کند.
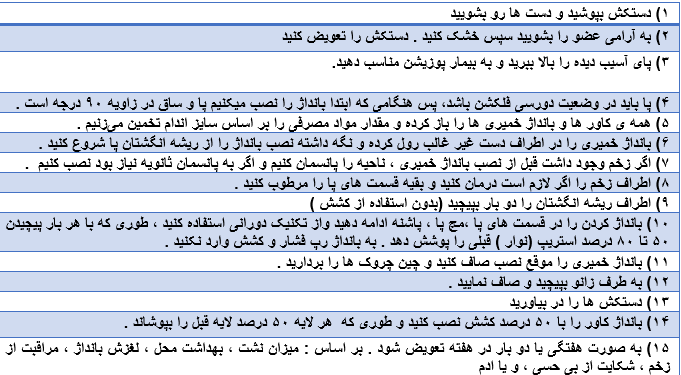
تکنیک نصب بانداژ فشاری (رپ) در افراد با نارسایی وریدی
تمام کامپرشن رپ ها بر اساس قانون فیزیک لاپلاس طراحی شده اند . قانون لاپلاس نشان میدهد که کامپرشن تراپی چگونه بر اساس فشار کششی، تعداد لایه ها ، محیط اطراف پا ، و عرض بانداژ اعمال میشود، با افزایش فشار کششی و یا تعداد لایه فشار بانداژ زیرین بیشتر میشود در حالیکه افزایش محیط پا و یا عرض بانداژ باعث کاهش فشار بانداژ زیرین میشود
قانون لاپلاس توضیح می دهد که نصب یک رو با کشش پیوسته ، فشار های پله ای ایجاد می کند . محیط پا در مچ پا به طرف زانو به طور پیوسته افزایش می یابد . پس فشار بانداژ در مچ پا بیشترین و در زانو کمترین فشار است . (Burrows et al , 2007 ) بعضی از رپ ها برای باند پیچی به روش مارپیچی طراحی شده و بعضی هم به روش 8 ، که باید از دستورالعمل های شرکت سازنده پیروی کرد . برخی لایه ها به ۱۰۰٪ کشش و برخی به ۵۰ ٪ کشش نیاز دارند . بعضی هم ممکن است یک اندیکاتور برای تنظیم فشار مطلوب داشته باشند. لغزش بانداژ می تواند اثر تورنیکه ایجاد کند که باعث ایجاد ادم در بالای بانداژ می شود . اگر لغزش رخ داد رپی دیگر باید جایگزین شود . لغزش رپ ها بیشتر بخاطر شیفت مایعات بافت ها به خارج می باشد . رپ های ابتدایی باید به طور مداوم تعویض شوند تا ادم بخوابد . یک تکنیک دیگر برای جلوگیری از لغزش استفاده از پدینگ هاست . ثابت شده است که بانداژ هایی که به روش 8 نصب شده اند بهتر در جای خودشان می ایستد ، مخصوصاً برای پا های با سایز بزرگ ، با این وجود باز هم پیروی از دستورات شرکت سازنده لازم است . بهترین زمان روز برای نصب کامپرشن، زمانی است که کمترین مقدار اِدم وجود دارد.
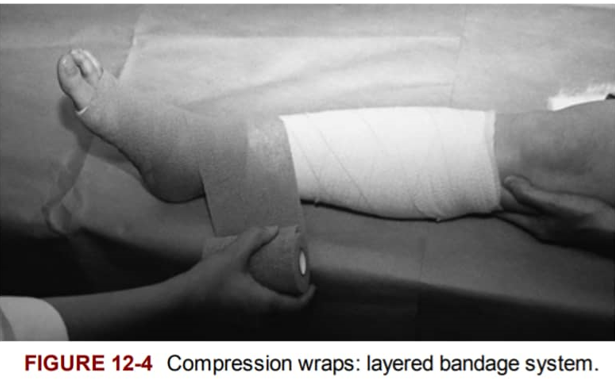
بانداژ ها / رپ های چند لایه (بانداژ فشاری)
رپ های چند لایه، یک بار مصرف، الاستیک هستند و فشار مداوم ایجاد میکنند . این رپ ها هم در حال فعالیت و هم در هنگام استراحت فشار اعمال میکنند.رپ های چند لایه هنگامی که شل شدند ، لغزش داشتند، یا خیس شدند ، دیگر نمی شود از آن دوباره استفاده کرد و باید تعویض شوند. (معمولاً بین سه تا هفت روز ) یک ویژگی کلیدی رپ های چند لایه جذب ترشحات است .
بانداژهای خمیری
رپ های خمیری نمیتوانند دوباره استفاده شوند و یک فشار مداوم و سطح متوسطی از فشار اعمال می کند . دکتر پاوول اونا اولین نفری بود که استفاده از بانداژ خمیری زینک را معرفی کرد . که ایجاد راحتی میکند ولی یک پوتین اطراف پای غیر الاستیک است . کامپرشن رپ خمیری با نام” unna’s boot” شناخته می شود .
امروزه رپ های خمیری غیر الاستیک مختلفی وجود دارند و با این مواد آغشته شده اند : زینک ، گلیسیرین، ژلاتین ، یا کالامین
رپ های غیر الاستیک باید بدون کشش نصب شوند ، و از پایه انگشتان پا شروع شود و تا برجستگی تیبیال زیر زانو ادامه یابد
بیمار باید زمانی که رپ خمیری نصب شود پایش در پوزیشن دورسی فلکشن باشد . تکنیک های مختلفی برای یک نصب مطمئن و مناسب وجود دارد ، شامل : تازدن ، پاشنه باز یا بسته ، تا زدن برعکس، کات کردن، و ری استارت، بانداژ های خمیری هنگامی که شروع به لغزش، شل شدن ، و یا خیس شدن شود باید تعویض شود (معمولاً سه تا هفت روز ) مشکلات مربوط به بانداژ خمیری شامل : حساسیت به مواد موجود در خمیر ، ماسریشن به علت نبود لایه جاذب ، لغزش ، فیت نشدن مناسب، و عدم امکان رفتن به حمام. در میان تمام محصولات کامپرشن غیر الاستیک بانداژ خمیری مناسب ترین بانداژ برای افرادی است که تحرک دارند و برای افرادی که روی ویلچرند و یا همیشه روی تخت اند توصیه نمی شود .
پروسیجر های نصب بانداژ خمیریچ
رپ های قابل استفاده مجدد با کشسانی کم short stretch (single_layer ) ، این رپ ها تک لایه غیر الاستیک که فشار مداوم اعمال میکند. چون غیر الاستیک است برای بیماران با قابلیت تحرک مناسب است. این بانداژ های تک لایه یا short stretch نباید با بانداژ های Ace_type اشتباه گرفته شوند ، که مقدار کمی فشار اعمال می کنند و کاربرد درمانی برای بیماران با هایپرتانسیون و نارسایی وریدی ندارد . مزیت قابل توجه بانداژ های short stretch ، قابلیت استفاده مجدد و قابل شستشو بودن آنهاست . این قابلیت باعث شده که برداشتن رو ها به طور مرتب برای پانسمان و حمام آسان تر شود . بسیاری از این بانداژ ها اندیکاتور برای تنظیم میزان کشش دارند.
رپ های با قابلیت استفاده مجدد با کشسانی زیاد Long stretch reusable wrap
تک لایه باقابلیت استفاده مجدد که فشار مداوم اعمال میکند. ویژگی قابل توجه آن الاستیک بودن آن است . پس برای هم بیماران بی تحرک و هم بیماران متحرک استفاده می شود . همانند short stretch قابل شستشو است و نباید با بانداژ ایس تایپ اشتباه گرفته شود.
کامپرشن های پوشیدنی (garments)
محصولات لباسی هستند که قابلیت استفاده مجدد دارند و معمولاً در این اشکال دیده میشوند: جوراب ، آستین لوله ای
(tubular sleeve) و وسایل غیر الاستیک
جوراب فشاری
با قابلیت استفاده مجدد و الاستیک است که بیشتر برای بیمارانی استفاده می شود که نارسایی وریدی بادوام دارند که از ایجاد زخم جلوگیری می کند . این لباس ها هم برای بیماران نشسته در جا و هم بیماران با توانایی تحرک استفاده می شود.جوراب های کامپرشن نباید با جوراب های آمبولی اشتباه گرفته شود ، که از ۱۵ تا ۱۷ mmHg فشار اعمال میکنند . و برای فشار درمانی مناسب نیستند (WOCN 2011 ) . همانطور که بحث شد جوراب فشاری انتخاب خوبی برای کامپرشن جهت درمان اولیه نیست ، چون سایز اندام بخاطر کاهش ادم مرتب تغییر می کند . و فقط برای مواقعی که محیط اطراف اندام ثابت باشد و ادم کنترل شد استفاده می شود .
منع مصرف دیگر جوراب ها ، در لیپودرماتواسکلروزیس می باشد چونکه با شکل خاص به اصطلاح بطری شامپاین وارونه (inverted shampagne bottle ) میگیرد که فیت کردن آن دشوار است .جوراب ها در تنوع های زیادی در رنگ ، استایل و سایز موجود می باشند . جوراب ها ممکن است ساق بلند یا تا بالاتر از زانو باشند . بالا زانو ها برای نارسایی های وریدی مناسب تر اند.
جوراب های کامپرشن بر اساس فشاری که وارد میکنند دسته بندی می شوند :
(Kline et al 2008)

مقدار فشار واقعی اعمال شده بر حسب mmHg در هر کشور و شرکت های مختلف متفاوت است .
جوراب ها عضو اساسی کامپرشن تراپی اند ، اما به شرطی که بیمار آن را بپوشد، آموزش به بیمار توسط درمانگر زخم بسیار اساسی است . در شکل زیر دستگاهی که پوشیدن جوراب را آسان میکند را میبینید .

کامپرشن متناوب بادی
پمپ کمپرس بادی جهت کاهش ادم اندام تحتانی استفاده می شود. یک تحقیق نشان داد که استفاده از آن موجب بهبود زخم وریدی تحتانی شده ولی همه بیماران حاضر به پرداخت هزینه این کامپرشن ها نیستند . یک تحقیق نشان داد که استفاده از این پمپ ها به مدت یک تا دو ساعت و دو بار در روز هر روز به همراه جوراب فشاری در بهبود زخم ها موثر است . یک تحقیق دیگر نیز استفاده از دستگاه کمپرس بادی متناوب (PCD) به مدت یک ساعت و دو باردر هفته به همراه پانسمان درمانی ، بهبود در زخم را نشان داد . این دستگاه برای بیماران که نارسایی شریانی دارند ، بیمارانی که قادر به تحرک نیستند ، بیمارانی که قادر به تحمل بانداژ نیستند و یا مشکلات مربوط به ادم دارند مناسب است .
اثرات این دستگاه شامل : افزایش سرعت خون ، کاهش ادم ، افزایش جریان شریان پاپلیتئال ، و افزایش سنتز نیتریک اکساید .
این نوع درمان در درجه اول برای DVT و آمبولی ریه است و همچین برای لنف ادم و مدیریت بیماری های شریانی نیز استفاده می شود .
مراقبت از زخم وریدی
انتخاب درمان موضعی برای زخم های وریدی، براساس ویژگی های زخم اتفاق می افتد .برای اطلاعات بیشتر به فضل ۱۸ مراجعه کنید.
در ابتدا زخم وریدی ممکن است که مقدار اگزودا (ترشحات) زیادی داشته باشد . بافت نکروزه سیاه در زخم وریدی کمتر دیده میشود مگر اینکه عفونت، تروما ، یا ایسکمی چشم گیر وجود داشته باشد . هنگامی که مدیریت موثر اگزودا برای جلوگیری از ماسریشن بافت اطراف زخم و کنترل بایو بوردن است . یک تحقیق از تأثیرات مثبت محصولات برپایه نقره و عسل حمایت کرد ، اما شواهد آن قابل اعتماد نیست . با این وجود برای همه ی زخم ها ، مواد آنتی بیوتیکی باید فقط برای درمان عفونت کلینیکال استفاده شود و نه برای کلونیزاسیون باکتری ها . (O’Meara et al 2013 ) از پانسمان ها همچنین برای کاهش درد نیز استفاده می شود . در یک تحقیق یک کرم لیدوکائین پریلوکائین تاثیر خوبی برای کاهش درد در هنگام دبریدمان داشت .
در بیماران با استفاده از پانسمان فوم های آهسته رهش ایبوپروفن کاهش درد بیشتری دیده شد .
اطراف زخم نیز مراقبت هایی برای جلوگیری از ماسریشن نیاز دارد ، هر چقدر ادم کاهش یابد میزان اگزودا نیز کاهش می یابد پس باید با کم شدن اگزودا پانسمان را تغییر داد .
شکست در پروسه درمان
اگر زخمی با وجود درمان بهتر نشد یا بدتر شد باید کل پروسه ی درمان مرور شود . گایدلاین AAWC برای مواقعی که زخم در مدت بیشتر از ۶ هفته بهتر نشد ، بیوپسی را توصیه میکند . دلایل متعدد دیگری نیز در زخم های وریدی اندام های تحتانی می تواند موثر باشند مانند ترکیبی از مشکلات وریدی شریانی ، لنف ادم، واسکولیت( التهاب رگ ) ، بیماری های اتوایمن ، و مالیگننسی . اگر بیوپسی تشخیص در تداخل با یک بیماری وریدی بود علت عدم بهبود زخم می تواند بیوفیلم یا محیط سلولی منفی یک زخم مزمن باشد .در تحقیقی با مقابسه درد در بیماران با پانسمان فوم حاوی ایبوپروفن و پانسمان فوم بدون ایبوپروفن مشخص شد که فوم حاوی ایبوپروفن کاهش درد بیشتری داشت .

