زخم دیابتی
آفلودینگ ( تقسیم فشار بر روی زخم ) یک بخش اساسی در درمان مؤثر زخم پای دیابتی است. . روش های درمان بالینی باید با توجه به جدیدترین و بهترین روش های مراقبتی انتخاب شوند تا یک درمان مؤثر را ایجاد کنند. ویزیت های منظم پیشگیرانه با یک متخصص پا برای بیماران با ریسک بالا بسیار مناسب است.
اپیدمیولوژی زخم دیابتی :
طی یک تحقیق در آمریکا در سال 2003 ، 12.7% از افراد مبتلا به دیابت، زخم پای دیابتی را تجربه کرده اند. ، زخم پا به هرگونه جراحت یا سوزش روی پاها که بهبود ان بیش از 4 هفته طول بکشد، تعریف میشود. شيوع زخم پاي ديابتي را در طول عمر يك بيمار مبتلا به ديابت كمي بالاتر از 15 تا 20 درصد تخمين زده اند. در یک تحقیق آماری وحشتناک مشخص شد که در85% موارد آمپوتیشن (قطع اندام) اندام های تحتانی بر اثر یک زخم پای دیابتی ایجاد می شود. میزان آمپوتیشن در اندام تحتانی برای بیماران مبتلا به دیابت 12 برابر بیشتر از افراد فاقد دیابت است . علاوه بر این، درصورت امپوتیشن (قطع اندام) در یک طرف از اندام تحتانی، به احتمال 50 تا 84% مریض طی 2 تا 3 سال آینده نیاز به آمپوتیشن در طرف مقابل پیدا خواهد کرد. علی رغم 82% کاهش در آمپوتیشن در بیماران دیابتی که از تیم های مراقبتی چندرشته ای بهره میبرند، میزان افرادی که برای دیابت تشخیص داده شده تحت درمان قرار گرفته اند 48% افزایش داشته است.
بار اقتصادی زخم دیابتی :
زخم در افراد دیابتی یک عارضه پر هزینه است .هزینه سالانه درمان زخم اندام تحتانی در بیماران مبتلا به دیابت، 15300 دلاراست که 74٪ ازآن هزینه های بستری در بیمارستان می باشد.در صورتی که زخم پای دیابتی موجب آمپوتیشن اندام تحتانی شود، هزینه های درمانی بصورت قابل توجهی افزایش می یابد. با درنظر گرفتن هزینه های سال 2005، هزینه کل فرایند امپوتیشن از 43.800 دلار برای انگشت پا تا 66.215 دلار برای قطع عضو زیر زانو متغیر است. . یک مطالعه جامع در مورد هزینه های آمپوتیشن در کشور سوئد که شامل کلیه هزینه های سرپایی ، بستری و مراقبت در منزل در طی یک دوره 3 ساله است، میزان 43.100 دلار برای امپوتیشن جزئی و 63.100 دلار برای امپوتیشن بزرگ را تخمین زده است.
علت های بیماری (Pathogenesis) زخم دیابتی :
زخم پای دیابتی منشأ و عوامل متفاوتی دارد. در یک مطالعه علت شناسی، که به صورت کوهورت انجام شد، دو بیمار از دو محل زندگی متفاوت بررسی شدند که 32 علت مستقل برای ایجاد و پیشرفت زخم پای دیابتی مشخص شد. در این مطالعه 3 عامل در 63% از موارد زخم پای دیابتی شناسایی شدند: نوروپاتی محیطی، مشکلات ساختاری پا و ترومای مینور (آسیب های ریز)
در یک مطالعه دیگر، نوروپاتی محیطی مهمترین عامل در ایجاد 90٪ از زخم های پا بود . علل كمتر شايع شامل ورم، كالوس و ايسكمي محيطي ناشي از PAD ( بیماری شریان های محیطی) بود.
نوروپاتی
نوروپاتی محیطی در 78٪ از زخم های پای دیابتی دیده میشود . به نظر می رسد بروز نوروپاتی در بیماران دیابتی با مدت زمان ابتلا به دیابت و تا حدی با میزان کنترل قند خون مرتبط است.
توضیح مختصر بعضی از دفورمیتی های پا ( تغییرشکل پا)
فاشئیت پلانتار : درد پاشنه پا ناشی از التهاب بافت همبند متصل کننده ی کالکانئوس به پنجه ی پا
خار پاشنه: ایجاد شدن یک برجستگی کوچک استخوانی در قسمت زیرین پاشنه که ممکن است منجر به فاسییت کف پا شود.
بونیون (هالوکس والگوس): بیرون زدگی مفصل متاتارس انگشت شصت، ممکن است باعث ادم، قرمزی و درد شود.
انگشتان چکشی (پنجه ای): خم شدن انگشتان به صورت پنجه ی بسته، معمولا در اثر بونیون و خم شدن انگشت شصت به سمت داخل و پایین ایجاد می شود.
نوروما: رشد بیش از حد و خوش خیم اعصاب در کف پا، معمولا بین انگشت سوم و چهارم. به علت تحریک شدن اعصاب توسط بافت اسخوانی یا سایر بافت ها
آرتروپاتی شارکو: ایجاد اختلال و یا تجزیه برخی مفاصل پا و مچ پا. اغلب همراه دیابت است، که منجر به اریتما، ادم وتغییر شکل می شود
گودی کف پا: زیاد شدن قوس کف پا
صافی کف پا : از بین رفتن قوس کف پا
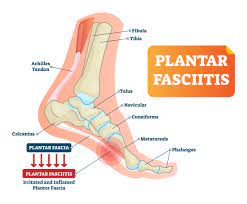
فاشئیت پلانتار
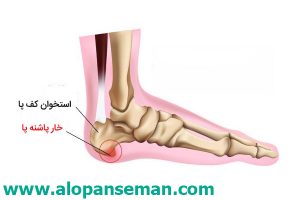
خار پاشنه (شکل بالا)

هالوکس والگوس
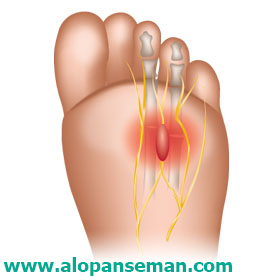
نوروما
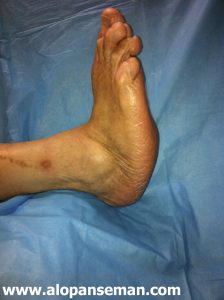
پای شارکوت
وجود کالوس می تواند فشار پا را تا 30٪ افزایش دهد. وجود کالوس در یک مطالعه مقطعی احتمال ایجاد زخم را 77 برابر بیشتر کرده است.همچنین مطالعات بیشتر نشان داد که زخم کف پا در بیماران نوروپاتیک فقط در محل های کالوس تشکیل می شود، که نشان دهنده یک عامل خطر برای توسعه زخم است
مواردی که باید هنگام ارزیابی کفش بیمار دیابتی بررسی شود:
. برآمدگی در سطح بیرونی کفش
. الگوی کف کفش
. الگوی پاشنه کفش
. نوع کفی داخل کفش
. اشیا اضافی در کفش
دستورالعمل مراقبت از پای دیابتی :
معاینات
. پا و انگشتان را روزانه از نظر تاول، بریدگی، تورم، قرمزی و سایر نقاط تغییر رنگ یافته معاینه کنید. اگر نمی توانید کف پاهای خود را ببینید، از آینه استفاده کنید.
. پا را از نظر نقاط خشک شده و شکاف بررسی کنید.
. بعد از استحمام یک لایه نازک از روغن روان کننده برای پا استفاده کنید.
. اگر بینایی شما ضعیف است، از یکی از اعضای خانواده بخواهید روزانه پاهای شما را معاینه کند و در هنگام نیاز ناخن ها را کوتاه و پینه ها را جدا کند.
استحمام
. هر روز پاها را بشویید. تمام پا از جمله بین انگشتان را با دقت خشک کنید. دمای آب را با دست امتحان کنید تا مطمئن شوید پای شما را نمی سوزاند.
. پاها را برای مدت طولانی در آب نگذارید، خیساندن پا در آب با از بین بردن چربی طبیعی پوست، می تواند باعث مسریشن (maceration) (چروکیده شدن) شود.
. بعد از استحمام روی تمام پا به جز بین انگشتان کرم مرطوب کننده بزنید.
مراقبت از ناخن پا
. ناخن های پا را بعد از استحمام، وقتی نرم شده اند، کوتاه کنید.
. هرگز ناخن ها را خیلی کوتاه نکنید. یک شانزدهم تا یک هشتم اینچ از ناخن را باقی بگذارید. ناخن ها باید به صورت صاف و یا هماهنگ با خط پوست در لبه ناخن کوتاه شوند. زاویه های تیز ناخن باید سوهان کشیده شوند تا به انگشتان مجاور آسیب نزنند.
. ناخن های فرو رفته در گوشت یا سایر ناخن های مشکل دار باید توسط یک مراقب پا معاینه شوند.
. از استفاده از اشیاء نوک تیز برای تمیز کردن زیر ناخن خودداری كنید.
میخچه و پینه
. از مواد شیمیایی از بین برنده میخچه و پینه یا پد مخصوص میخچه استفاده نکنید، ممکن است باعث آسیب دیدن پوست یا سوختن آن شود.
. وقتی پا خشک است، پینه ها را به وسیله سنگ پا از بین ببرید.
. میخچه و پینه، در پاسخ به فشار حاصل از کفش های نامناسب به وجود می آید. کفش نامناسب را
عوض کنید تا فشار اضافی بر پا وارد نشود.
. هرگز برای از بین بردن میخچه و پینه از تیغ استفاده نکنید.
کفش و جوراب
. هر روز جوراب تمیز بپوشید. تا حد امکان از جوراب های الیاف نایلونی استفاده نکنید.
. جوراب ها باید کاملاً اندازه باشند، در قسمت بالایی فاقد نوار الاستیکی محکم باشد.
. حتی در خانه پا برهنه راه نروید. دمپایی با کفی پلاستیکی نرم بپوشید. در خارج از خانه همیشه کفش همراه با جوراب بپوشید.
. در زمستان اقدامات ویژه ای برای جلوگیری از آسیب دیدگی پا در اثر سرما انجام دهید.
. قبل از پوشیدن کفش ها، داخل آنها را بررسی کنید.
. کفش ها را در اواخر روز که پاها در بزرگترین سایز هستند، بخرید. سایزی که انتخاب می کنید به جا باز کردن کفش بستگی نداشته باشد.
. کفش ها باید به مقدار مناسب پهن باشند و کف کفش، زیره پلاستیکی ضخیم و انعطاف پذیر داشته باشد.
. از کفش یا چکمه های نوک تیز و صندل های دارای بند انگشت استفاده نکنید.
. در صورت خرید کفش های جدید، آنها را در روز برای مدت زمان کوتاهی، (حدود 1 تا 2 ساعت) بپوشید و پا را از لحاظ عدم تناسب کفش معاینه کنید.
گردش خون
. سیگار نکشید. در صورت مصرف، آن را ترک کنید.
. برنامه منظم ورزش داشته باشید.
. اگر پاهایتان سرد است، برای گرم نگه داشتن پاها جوراب بپوشید.
. از پد های گرم کننده یا کمپرس آب داغ استفاده نکنید.
سیستم طبقه بندی زخم واگنر یرای زخم دیابتی
درجه صفر :
| پای در معرض خطر |
| Preulcer پیش زخم |
| پوست سالم، بدون ضایعات باز |
| ممکن است دارای دفورمیتی، اریتماتوز در مناطق تحت فشار و کالوس باشد |
درجه یک :
| زخم سطحی |
| آسیب پوست بدون گسترش در لایه چربی سابکوتانوس |
| عفونت سطحی، همراه یا بدون سلولیت |
درجه دو :
| زخم با عمق زیاد |
| از طریق چربی به تاندون یا کپسول مفصلی نفوذ می کند، بدون آبسه یا استئومیلیت |
درجه سه :
| زخم عمیقی که ممکن است به استخوان برسد، همراه با آبسه، استئومیلیت یا سپسیس مفصل |
| شامل عفونت های عمقی کف پا و آبسه، فاشیتیس نکروزان و عفونت غلاف تاندون |
درجه چهار :
| گانگرن بخش هایی از پا ( مثلا انگشتان، پنجه، پاشنه) |
| بخش های باقیمانده پا قابل نجات است اما ممکن است آلوده باشند. |
درجه پنج:
| گانگرن تمام پا |
| نیاز به آمپوتیشن برای نجات زندگی بیمار |
عفونت در زخم پای دیابتی :
عفونت بندرت باعث ایجاد زخم پای دیابتی می شود. در مقابل، زخم ها دریچه ای برای ورود انواع عوامل بیماری زا فراهم می کنند، که اغلب به دلیل اختلال در پاسخ های ایمنی فرد مبتلا به دیابت، در محل زخم رشد می کنند. عفونت یک علت مهم در 59٪ از آمپوتیشن اندام تحتانی در افراد دیابتی است. در یک مطالعه در سوئد، دریافتند که 42٪ از بیماران دیابتی که مبتلا به عفونت های عمیق پا هستند، نیاز به آمپوتیشن اندام تحتانی پیدا میکنند و 86٪ از آنها نیاز به جراحی نیاز داشتند. با این حال، 20٪ از بیماران مبتلا به زخم پا نیاز به قطع عضو خواهند داشت. افراد مبتلا به دیابت بیشتر از افراد بدون دیابت مستعد ابتلا به عفونت هستند ، که علت آن احتمالاً اختلال در عملکرد لکوسیت ها در بیماران مبتلا به هایپرگلایسمی مزمن است. هایپرگلایسمی شدید ممکن است یکی از یافته های بالینی باشد که نشانگر عفونت زخم پای دیابتی است . وجود عفونت احتمالی باید در معاینه اولیه مورد توجه قرار گیرد، اگرچه بهتر است کشت زخم بعد از دبریدمان(یرای اطلاعات بیشتر در مورد دبریدمان کلیک کنید) انجام شود.
تکنیک کشت زخم (کشیدن سواپ بر روی زخم و فرستادن به آزمایشگاه برای تشخیص عفونت) باید با دقت انجام شود تا کلونی های پوست در آن قرار نگیرد و با عفونت اشتباه گرفته نشود . کشت زخم باید از طریق بافت به دست آمده از دبرید مراکز زخم و یا با چرک های آسپیره شده، انجام شود. اگر استفاده از سواب تنها راه موجود است ، مطمئن شوید که نمونه از مرکز زخم پس از شستشو گرفته شده است. استاندارد طلایی برای تشخیص عفونت، بایوپسی کمی است . ارزیابی زخم پس از کشت اولیه پایان نمی یابد. زخم ها باید به طور مداوم از نظر کلونیزاسیون باکتری ها کنترل شوند.
مانند طبقه بندی زخم پای دیابتی، به طور کلی طبقه بندی عفونت پای دیابتی می تواند برای تعیین روش های درمانی مفید باشد. عفونت پای دیابتی به دو دسته تهدید کننده اندام و غیرتهدید کننده اندام تقسیم می شوند، که دسته اول می توانند به تهدید کننده حیات نیز تبدیل شوند . تحقیقات نشان می دهد وجود طبقه بندی برای تشخیص زخم های دارای نارسایی عروقی از زخم های فاقد آن ضروری است. پیشنهاد می کنند که زخم پای دیابتی با و بدون PAD (بیماری شریان های محیطی) ، به دلیل تفاوت در روند درمان، باید در دو دسته متفاوت طبقه بندی شوند.
| غیر تهدید کننده اندام | تهدید کننده اندام |
| کمتر از 2 سانتی متر سلولیت، بدون علائم مسمومیت سیستمیک، بدون آبسه عمیق، استئومیلیت، گانگرن | بیشتر از 2 سانتی متر سلولیت، آبسه، استئومیلیت، گانگرن |
مدیریت زخم پای دیابتی :
سطح تخصص و دانش لازم برای مدیریت زخم پای دیابتی به طور مداوم در حال افزایش است. به دلیل ماهیت پیچیده زخم های پای دیابتی و بیماری های همراهی که در افراد دیابتی وجود دارد، تشکیل تیم های تشخیصی چند رشته ای برای مدیریت آن توصیه می شود.
به طور ایده آل یک تیم مراقبت از پا باید شامل افراد زیر باشد: (1)متخصص پا / جراح ارتوپد (2) جراح عروق (3) متخصص بیماری های عفونی (4) متخصص غدد درون ریز یا پزشک خانواده طب داخلی، (5) تکنسین پا / ارتوپد ، (6) پرستار متخصص مراقبت از زخم، (7) ارتوتیست(orthotist)، (8) مربی آموزش دیده دیابت. منابع متعددی از ایالات متحده و اروپا بهبود روند درمانی، از جمله کاهش میزان آمپوتیشن اندام تحتانی را نتیجه بهره وری از یک تیم چند رشته ای برای مراقبت از پای دیابتی، دانسته اند.
تحقیقات نشان داده است که پرفیوژن(خونرسانی) مویرگ ها با میزان نوروپاتی محیطی رابطه معکوس دارد. . بر اساس تحقیقات قبلی در اروپا که در آن پروستاسایکلین های خاص (گشادکننده های عروق) یا آنالوگهای آنها تاییدیه ای برای درمان ایسکمی در اندام بدست آوردند، رمودولین (ترپروستینیل) در بیماران دیابتی دارای زخم های نوروپاتیک در حال آزمایش است. مولر و همکاران (2000) نشان دادند که این درمان به طور قابل توجهی جریان خون اندام تحتانی را در بیماران افزایش می دهد. علاوه بر این، مطالعه انجام شده توسط برمن و همکاران (2006) نشان داد که به طور متوسط 62٪ کاهش در درد هنگام استراحت بیماران، در طول استفاده از این دارو ایجاد شده است.
یکی دیگر از زمینه های تحقیق برای درمان نوروپاتی از طریق آنزیم پروتئین کیناز C-beta (PKC-β) است. فرضیه های فعلی در مورد پاتوژنز نوروپاتی دیابتی نشان می دهد که PKC-β (که با افزایش قند خون تحریک می شود) ممکن است در فرایندی که منجر به اختلال در عملکرد سیستم میکرووسکولار، اختلال در خونرسانی غدد درون ریز و آسیب به اعصاب می شود ، دخیل باشد
مداخله زودهنگام (اقدامات پیشگیرانه) :
معاینه دقیق و مکرر از پای دیابتی موثرترین و کم هزینه ترین روش برای جلوگیری از زخم پای دیابتی و احتمالاً آمپوتیشن اندام تحتانی است. در معاینه تمام ناهنجاری ها، از جمله مربوط به افزایش سن، ساختاری یا پاتولوژیک، قابل ارزیابی و ثبت است. به بیماران مبتلا به زخم پا با خطر پایین (بدون از دست دادن حس محافظت کننده، بدون PAD ، بدون دفورمیتی) و با دیابت کنترل شده، توصیه می کنند که سالانه تحت معاینه کامل پا قرار بگیرند. حداقل 50٪ از کل قطع عضوها به دلیل نوروپاتی دیابتی با مداخله زود هنگام قابل پیشگیری است. با توجه به خطرات همراه با زخم پای دیابتی که ممکن است باعث تغییر اساسی زندگی و تهدید کننده حیات بیمار باشد، وظیفه متخصصین پزشکی است که بیماران مبتلا به نوروپاتی محیطی اندام تحتانی را در مراحل ابتدایی شناسایی کند تا مداخلات پیشگیرانه انجام شود. مداخلات پیشگیرانه برای بیمار مبتلا به LEND باید به روالی تبدیل شود که بیمار در سبک زندگی روزمره خود انجام میدهد. دستورالعمل های خاص مربوط به معاینه پا، استحمام، مراقبت از ناخن، مراقبت از میخچه و پینه (کورن و کالوس)، کفش و جوراب مناسب و ارزیابی گردش خون باید به صورت کتبی و شفاهی همانطور که در جعبه 14-5 آمده است، به بیمار آموزش داده شود. بدیهی است که یکی از مهمترین وظایف پزشکان ارائه آموزش های مناسب به بیمار است.
با استفاده از سیستم طبقه بندی ریسک پای بیمار، می توان به یک برنامه مدیریت درمانی (به عنوان مثال شامل آموزش، معاینات تشخیصی، توصیه برای کفش مناسب، ارجاع به متخصصان و پیگیری بیمار) به منظور به حداقل رساندن احتمال ایجاد زخم پا، دست یافت . پایبندی به اجرای مداخلات پیشگیرانه (به عنوان مثال، استفاده از کرم مرطوب کننده برای پا و یا بازرسی کفش قبل از پوشیدن آن) به دو اصل مهم در مدیریت زخم اشاره دارد(کنترل یا از بین بردن عوامل ایجاد کننده زخم و ارائه حمایت های سیستمیک برای کاهش کوفاکتورهای موجود و بالقوه).
یک مطالعه مشخص کرد که 31٪ از افراد دیابتی بستری شده در بیمارستان ها سابقه مشخصی از این بیماری ندارند و بیماری آنها در طول بستری در بیمارستان تشخیص داده شده است.
کنترل نامناسب قند خون در پیشرفت نوروپاتی اندام تحتانی فرد مبتلا به دیابت بسیار تاثیرگذار است . افراد مبتلا به هایپرگلایسمی(افزایش قند خون) به دلیل اختلال در پاسخ های ایمنی، نسبت به عفونت شدید پا، پاسخ ضعیفی می دهند. 56٪ از افرادی که به دلیل عفونت پای دیابتی بستری می شوند، دارای تعداد گلبول های سفید خون طبیعی هستند. کنترل سطح گلوکز خون باعث افزایش واکنش های دفاعی سیستم ایمنی بیماران می شود، بنابراین یک مسئله ی مهم در مراقبت های بالینی از زخم پای دیابتی آلوده می باشد. در بیمار مبتلا به دیابت که زخم پای عفونت کرده دارد، ممکن است تنها علامت هشدار دهنده وجود عفونت، افزایش سطح HbA1c باشد. بنابراین بیماران مبتلا به دیابت باید با حساسیت بالایی نسبت به عفونت بافت های نرم، عفونت در نقاط عمیق و استئومیلیت (عفونت استخوان ) کنترل شوند.
آفلودینگ (تقسیم فشار)
آفلودینگ و توزیع مناسب فشار یک اصل اساسی در پیشگیری از ایجاد زخم پا و آمپوتیشن اندام تحتانی و همچنین در بهبود زخم های موجود است. در كتابها، منابع و وب سایتهای مختلف، روشهای مختلف آفلودینگ برای بیماران مبتلا به زخم پای دیابتی و یا افراد در معرض خطر ایجاد زخم پا مورد بحث قرار گرفته است. ارتوتیست ها و متخصصین مراقبت از پا به طور مداوم در حال ارزیابی روش های جدید مراقبت از زخم پا و تولید کفش های ارتوپدی (و سایر تجهیزات) هستند.
رویکرد های مختلف آفلودینگ شامل ماندن در رختخواب، استفاده از صندلی های چرخدار، عصا، کفش های جراحی، صندل های سفارشی، کفش های طبی و استفاده ازلایه های نرم در کف پا است. در بخش زیر، گچ گیری با تماس کامل، گچ گیری متحرک (RCW) ، پانسمان های فوم پشمی (FFD) ، کفش های ارتوتیک و ارتوپدیک و روش های آفلودینگ با جراحی مورد بحث قرار می گیرد.
نشان داده شده است که روش آفلودینگ با گچ گیری با تماس کامل (TCC) در توزیع فشار و بهبود زخم های پای دیابتی بسیار موثر است. گچ به منظور برابر كردن فشار وارد بر سطح كف پا از طریق “تماس كامل” پوست كف پا با گچ طراحی شده است . در نتیجه، در حین تحرک بیمار، میزان آسیب های وارد شده به پا کمتر می شود. مطالعات اپیدمیولوژیک نشان داده است که میزان بهبودی با روش TCC بین 73 تا 100 درصد است و زمان بهبودی بین 30 تا 63 روز است (Bus et al، 2008). یک مطالعه در زمینه بافت شناسی در بیماران تحت جراحی اولسراکتومی نشان داد که پس از 20 روز در گروه دارای TCC در مقابل بیمارانی که از TCC استفاده نکردند، افزایش قابل توجهی در گرانوله شدن و رگ زایی (angiogenesis) دیده می شود. گچهای با تماس کامل برای بیماران مبتلا به عفونت حاد عمیق، سپسیس یا گانگرن کاملا منع مصرف دارند. موارد منع مصرف نسبی شامل بیماران مبتلا به زخم با عمق بیشتر از عرض، پوست بسیار حساس و یا ادم بیش از حد و همچنین بیماران ناسازگار با گچ است.
جمع بندی :
نوروپاتی محیطی، مشکلات ساختاری پا و ترومای کوچک از عوامل اصلی ایجاد کننده زخم پای دیابتی است و 25٪ از بیماران مبتلا به زخم پای دیابتی نیازمند آمپوتیشن اندام تحتانی خواهند بود. هدف نهایی در مراقبت از بیمار مبتلا به LEND و زخم پای دیابتی کاهش نیاز به آمپوتیشن اندام تحتانی است. بهره مندی از یک تیم درمانی چند رشته ای برای مدیریت مسیر درمانی این بیماران و اقداماتی نظیر: پیشگیری از بروز آسیب پوستی، معاینات مکرر، مراقبت های روزانه از پا، آموزش و پشتیبانی و آفلودینگ مناسب (به عنوان مثال، توصیه به کفش و ارتزهای مناسب) ضروری است.


